Articles
- Page Path
- HOME > J Korean Acad Nurs > Volume 49(1); 2019 > Article
- Original Article Risk Factors of Medical Device-Related Pressure Ulcer in Intensive Care Units
- MiJee Koo1,, YoungA Sim1, InSoon Kang2
-
Journal of Korean Academy of Nursing 2019;49(1):36-45.
DOI: https://doi.org/10.4040/jkan.2019.49.1.36
Published online: January 15, 2019
2College of Nursing, Pusan National University, Yangsan,
-
Corresponding author:
MiJee Koo,
Email: worldofmiji@hanmail.net
Abstract
The purpose of this study was to identify the characteristics of and risk factors for medical-device-related pressure ulcer (MDRPU) development in intensive care units.
A prospective cohort study design was used, and the participants were 253 adult patients who had stayed in medical and surgical intensive care units. Data were collected regarding the application of medical devices and MDRPU-related characteristics over a period of six months from June to November, 2017. Data were analyzed using independent t-test, χ 2-test, Fisher's exact test, and binary logistic regression analysis with the SPSS 21.0 program.
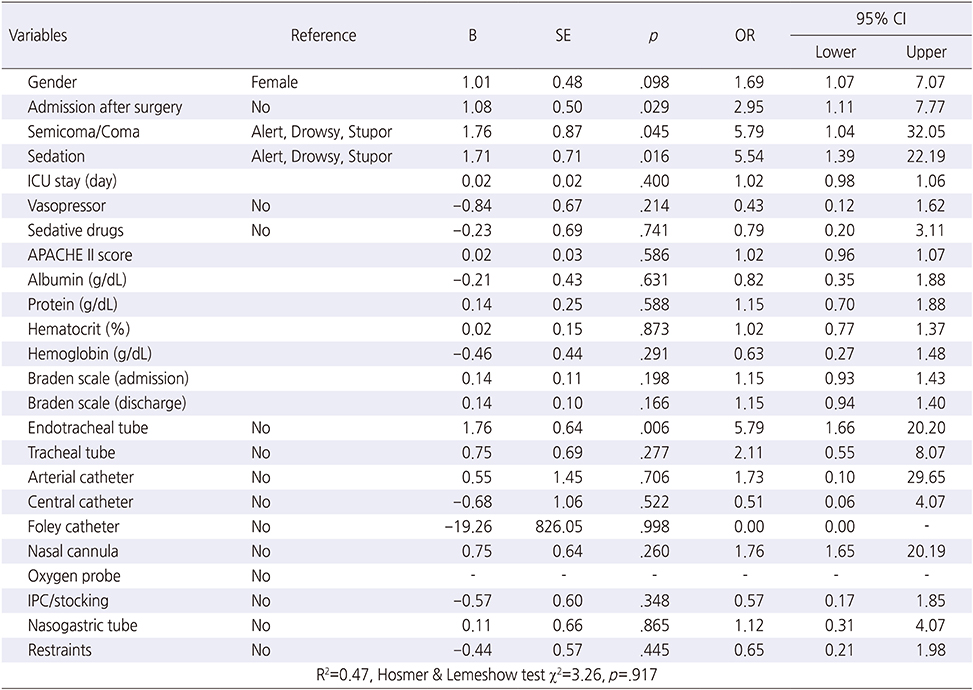
Among the 253 participants, MDRPUs occurred in 51 (19.8%) participants. The results of the logistic regression analysis showed that the risk factors for MDRPUs were the use of endotracheal tubes (OR=5.79, 95% CI: 1.66~20.20), having had surgery (OR=2.95, 95% CI: 1.11~7.77), being in a semi-coma/coma (OR=5.79, 95% CI: 1.04~32.05), and sedation (OR=5.54, 95% CI: 1.39~22.19).
On the basis of the study results, it is effectively facilitated by nurses when they care for patients with MDRPUs in intensive care units and the results are expected to be of help in preventive education for MDRPU development as well as preparing the base data for intervention studies.
Published online Feb 28, 2019.
https://doi.org/10.4040/jkan.2019.49.1.36
Abstract
Purpose
The purpose of this study was to identify the characteristics of and risk factors for medical-device-related pressure ulcer (MDRPU) development in intensive care units.
Methods
A prospective cohort study design was used, and the participants were 253 adult patients who had stayed in medical and surgical intensive care units. Data were collected regarding the application of medical devices and MDRPU-related characteristics over a period of six months from June to November, 2017. Data were analyzed using independent t-test, χ2-test, Fisher's exact test, and binary logistic regression analysis with the SPSS 21.0 program.
Results
Among the 253 participants, MDRPUs occurred in 51 (19.8%) participants. The results of the logistic regression analysis showed that the risk factors for MDRPUs were the use of endotracheal tubes (OR=5.79, 95% CI: 1.66~20.20), having had surgery (OR=2.95, 95% CI: 1.11~7.77), being in a semi-coma/coma (OR=5.79, 95% CI: 1.04~32.05), and sedation (OR=5.54, 95% CI: 1.39~22.19).
Conclusion
On the basis of the study results, it is effectively facilitated by nurses when they care for patients with MDRPUs in intensive care units and the results are expected to be of help in preventive education for MDRPU development as well as preparing the base data for intervention studies.
서 론
1. 연구의 필요성
욕창은 신체에 지속적으로 가해지는 압력 또는 압력과 전단력의 복합적인 결과로 뼈 돌출 부위의 피부와 조직의 국소적인 손상을 일으키는 것으로 정의되었으나[1], 최근에는 의료기기와 관련되어 생기는 압력손상까지 포함하여 정의되고 있다[2]. 욕창 발생률은 의료기관의 질 지표로서, 욕창이 일단 발생하면 치료기간이 길어지고, 이로 인한 입원 치료비용이 증가하며, 적절하게 치료되지 않으면 사망률 및 합병증 발생률이 증가하므로 욕창의 예방 및 관리는 매우 중요하다[3, 4, 5]. 이에 병원마다 다양한 욕창예방 관련 실무를 적용하고 있지만 욕창 발생률은 일반병동이 3~14%이고, 중환자실의 경우에는 21~35.2%로 여전히 높은 발생률을 보이고 있다[5, 6].
욕창의 발생 원인 중 의료기기 관련 욕창(Medical Device-Related Pressure Ulcer [MDRPU])은 의료기기에 지속적으로 압력을 받아 피부 및 조직에 국소적인 손상이 발생한 것으로[2], 입원환자에게 발생한 욕창의 35~40%가 의료기기와 관련이 있고, 의료기기를 사용한 환자는 의료기기를 사용하지 않은 환자보다 욕창발생률이 2.4배 더 높았다[3, 7, 8, 9, 10]. 욕창은 일반적으로 뼈 돌출부위에 발생하지만 MDRPU는 의료기기를 적용한 피부나 점막 등 다양한 부위에 발생하므로 발견이 쉽지 않고 욕창의 깊이를 정확하게 측정하기도 어렵다[2].
중환자실 욕창발생률이 일반병동보다 높은 원인은 인공호흡기, 체외막 산화장치, 지속적 신대체 요법, 저체온 요법 등을 위한 특수 장비를 적용하는 경우와 관련이 있다[3, 8]. 이 중 인공호흡기를 20일 이상 적용한 경우가 MDRPU 발생의 위험요인으로 보고된 바 있다[11].
일반적인 욕창과 MDRPU의 공통 위험요인은 부동, 감각장애, 습기, 마찰력, 전단력, 영양장애 및 저산소화이지만 MDRPU만의 위험 요인은 질환의 중증도, 승압제, 진정제 또는 근이완제 사용, 의식수준 저하 및 부종이다[3, 4, 6, 8, 12]. 또한 낮은 혈청 알부민 수치, 피부의 과도하거나 부족한 수분, 저혈량 및 생리적 혈관수축은 사지로 가는 순환을 감소시켜 피부가 상처받기 쉽게 만들기 때문에 MDRPU의 위험을 증가시킬 수 있다[13, 14, 15]. MDRPU의 직접적인 요인으로는 의료기기가 플라스틱과 같이 단단한 재질이거나 의료기기를 한 부위에 장기간 사용, 여러 종류의 의료기기를 사용, 의료기기의 크기가 부적절하거나 지방조직이 적은 부위에 의료기기를 부착하거나 의료기기를 너무 조이게 고정하거나 고정 테이프를 부적절하게 사용하는 경우가 포함된다[3, 7, 16].
MDRPU의 호발부위는 귀, 하지, 코 와 다 리, 입 순이었고[3], MDRPU의 70%가 머리와 얼굴, 목 부위에서 주로 발생하였으며[7], 욕창의 단계는 2단계가 가장 많았다[3, 17]. 관련 의료기기는 비강 캐뉼라, 기관내 튜브, 기관절개관, 마스크, 산소포화도 측정기, 석고붕대, 견인장치, 경추 보조기, 항혈전 스타킹, 비위관, 유치도뇨관, 억제대 등이었다[3, 7, 8, 9, 17].
의료기기는 환자를 치료하거나 진단하는데 꼭 필요한 장비이며 환자의 중증도가 높을수록 더 많은 의료기기를 사용하게 되므로 중환자실에서의 MDRPU 발생률이 높아질 수밖에 없다. 그러나 MDRPU는 절반 이상이 얼굴, 목과 같은 노출되는 부위로 지방조직이 거의 없는 피부나 점막에 발생하기 때문에 일반적인 욕창보다 더 빨리 발생하고 치유 시간은 더 많이 소요된다. 이로 인해 환자는 신체적, 정신적, 경제적 피해와 더불어 삶의 질까지 저하될 수 있다[7, 18].
간호사는 욕창 예방 및 관리에 일차적인 역할을 하고 있으며, 의료기기가 빠지지 않도록 위치시키거나 고정하는 일 또한 중요한 업무이다. 욕창은 2016년부터 의료기기와 관련된 국소적 손상까지 그 범위를 확대하여 재정의되었으나[2] MDRPU는 원인과 발생부위가 일반적인 욕창과 다르다. 그러나 임상현장에서는 아직까지 MDRPU에 대한 인식이 부족하며[18, 19], 일반적인 욕창과는 달리 예방과 관리에 대한 근거가 부족하고 표준화된 지침이 없어[2] MDRPU의 예방 및 조기발견에 어려움이 있다.
국외 연구에서는 MDRPU의 발생부위 및 빈도에 대한 보고가 다수 이루어지고 있으나[3, 7, 9, 10, 18] 국내 연구는 대부분 후향적 연구이며[17, 19] 특히 중환자실에서 발생하는 MDRPU에 대한 전향적 연구는 찾아보기 어려웠다. MDRPU는 관찰 기록만으로는 정확한 자료를 수집하는데 한계가 있다. 아직까지 임상현장에서 일반적인 욕창 외에 MDRPU를 필수적으로 기록하지 않는 경우가 많으며 상처와 구분하기 어렵고 일반적인 욕창의 호발부위가 아닌 곳에 발생하기 때문에 발견하기 쉽지 않아[18, 19] 기록이 누락되었거나 욕창으로 평가되지 않았을 가능성 등을 배제하기 어렵기 때문이다.
이에 본 연구에서는 MDRPU가 가장 많이 발생하는 중환자실 입원 환자를 대상으로 MDRPU의 특성과 위험요인을 파악하여 MDRPU 발생 위험이 높은 환자의 욕창을 예방하고 중재하는데 필요한 근거를 제공하고자 시도되었다.
2. 연구목적
본 연구의 목적은 중환자실에서 발생하는 MDRPU의 특성과 위험요인을 파악하여, MDRPU를 예방하고 관리하는데 표준화된 지침을 개발하는데 기초자료를 마련하는데 있다.
연구 방법
1. 연구 설계
본 연구는 일 대학병원의 중환자실에서 발생한 MDRPU의 위험요인을 알아보기 위한 전향적 서술적 조사연구이다.
2. 연구 대상
대상자는 Y시에 소재한 P대학교병원 내과계, 외과계, 신경외과계 중환자실에 입실 후 24시간 이상 체류한 만 19세 이상 환자 중 본인 또는 법정대리인이 연구 참여에 서면 동의한 자이다. 전신홍반이나 화상, 피부질환 등으로 피부가 손상되었거나 상실되어 피부상태를 확인하기 어려운 경우는[12, 14, 19] 담당의사의 확인을 받아 대상에서 제외하였다.
대상자 수는 G*power 3.10 프로그램을 이용하여 산출하였다. 교차비는 중환자실 MDRPU 위험요인을 분석한 연구를 토대로[10] 가장 낮은 교차비 값 1.80으로 설정하였고, MDRPU 발생 비율은 중환자실 성인 환자만을 대상으로 한 전향적 연구를 찾기 어려워 소아중환자실 환자를 대상으로 한 연구[20]에서 제시한 13.0%에 근거하여 pr=0.13으로 설정하였다. 설명변수의 정규분포, µ=0, s=1. 유의수준 α=.05, 검정력 1−β=.90으로 가정할 때 217명이 필요하였으나 탈락률 20%를 감안하여 260명을 조사하였다, 이 중 입실 당시 MDRPU가 있었던 7명을 제외하고 총 253명을 대상으로 하였다.
3. 연구 도구
1) 일반적 특성 및 임상관련 특성
대상자의 일반적 특성은 선행연구[12, 14, 19]를 토대로 성별, 연령, 입실경로, 진단범주, 수술 후 입실 여부, 의식수준, 중환자실 입실 전 병원 체류기간, 중환자실 체류기간, 승압제 및 진정제 사용기간, Acute Physiology And Chronic Health Evaluation (APACHE) II 점수, 부종유무를 조사하였다. 이 중 APACHE II 점수는 Acute physiology, Age, Chronic health의 3가지 항목을 합친 점수로 최저 0점부터 최고 71점까지 분포되며 점수가 높을수록 증증도가 높음을 의미한다[21]. 영양지표로 체질량지수(Body Mass Index [BMI]), 혈청알부민, 단백질, 헤마토크릿, 헤모글로빈을 조사하였는데, 입실 후 24시간 이내의 검사결과를 조사하였다[22]. 욕창의 위험 사정은 중환자실 입실과 퇴실시 Braden scale로 조사하였는데, 이 도구는 감각인지, 습기정도, 활동정도, 기동력, 영양상태, 마찰력과 전단력의 6개 항목으로 구성되어 있다. 점수는 최저 6점에서 최고 23점까지로 점수가 낮을수록 욕창발생 위험이 높은 것을 의미하는데, 12점 이하는 고위험군이며, 13점 이상은 중·저위험군에 속한다[23].
2) 의료기기 관련 특성
의료기기는 선행연구[3, 4, 9, 23]에서 중환자실에서 사용되는 의료기기 중 피부에 접촉하여 욕창 유발 가능성이 있다고 제시한 기기 12종류를 조사하였다. 그러나 본 연구대상 병원은 외상중환자가 거의 없어 연구기간 동안 경추보호대와 부목을 적용한 사례가 없었으므로 이를 제외하고 기관내관, 기관절개관, 동맥관, 중심정맥관, 유치도뇨관, 비강 캐뉼라, 산소포화도 측정기, 항혈전 압박기기, 비위관 및 억제대의 사용 유무 및 기간을 파악하였다.
3) MDRPU
본 연구에서는 의료기기로 인해 발생한 욕창을 National Pressure Ulcer Advisory Panel (NPUAP) [2]에서 개발한 욕창상태 사정도구를 사용하여 평가하였다. 욕창상태 사정 결과는 1~4단계, 심부조직 손상(Deep Tissue Injury [DTI]), 미분류(Unstageable)로 구분하고, 이에 해당되는 경우 “욕창군”, 발적이나 피부변화가 없는 경우 “비욕창군”으로 분류하였다.
욕창단계는 아래와 같은 기준으로 기록하였다.
• 1단계(Stage I): 피부 손상은 동반되지 않으며, 압력이 제거되어도 피부가 붉어지지 않거나 홍반이나 발적이 있는 상태를 말한다.
• 2단계(Stage II): 표피와 진피층을 포함한 부분에 부분적으로 피부 손상이 있는 상태로, 상처 부위는 생존 가능하고, 분홍색 또는 적색이며, 촉촉한 상태이고, 손상되거나 파열된 혈청이 가득한 물집으로 나타날 수 있다. 지방조직은 보이지 않으며 피부색이 변화되고 임상적으로는 피부박리, 물집 혹은 얕은 상처가 있다.
• 3단계(Stage II): 피하 지방 조직층의 손상이 있는 상태로 궤양과 육아조직이 보일 수 있으며, 훼손 및 터널링이 발생할 수 있다. 근막, 근육, 힘줄, 인대, 연골 및 뼈는 노출되지 않는다.
• 4단계(Stage IV): 전층 피부손상으로 피하지방은 물론 뼈와 인대, 근육 등이 노출되어 있어 피부의 완전한 조직 상실을 의미한다.
• 심부조직손상: 압력 또는 전단력에 의한 연조직 손상으로 피부가 탈색되거나 혈액이 찬 수포에 의해 국소 부위가 보라색 또는 갈색으로 보이는 상태이다.
• 미분류: 전층 피부손상으로, 상처기저부가 딱지 또는 가피로 덮여 있어 이를 제거할 때까지 정확한 상처의 깊이를 알 수 없는 상태를 의미한다.
4. 윤리적 고려
본 연구는 자료수집 전에 해당병원의 연구윤리위원회(IRB No. 05-2017-064)와 간호부의 승인을 받았다. 자료수집을 위한 조사지 작성을 위해서 사전에 환자 및 법정 대리인에게 서면동의서를 받았으며 대상자의 권리, 비밀보장 및 익명성, 연구참여 철회 가능성 등을 설명하였다. 자료처리와 분석은 개인정보가 노출되지 않도록 암호화하여 입력하였으며, 연구종료 후 관련된 모든 문서와 정보는 잠금장치가 있는 장소에 3년간 보관 후 폐기하도록 하였다.
5. 자료수집절차
자료는 경상남도 1개 대학병원에서 2017년 6월 1일부터 11월 31일까지 6개월간 수집되었다. 본 연구의 자료는 중환자실에서 10년 이상 근무한 간호사 3인이 교대로 수집하였다. 첫 조사는 입원 24시간 이내에 실시하였고, 이후 매일 오전 9시에서 11시 사이에 각 중환자실을 방문하여 MDRPU 발생여부 및 단계를 조사하였다. 조사 전 상처전문 간호사에게 욕창교육을 1회 받은 후 5일간 매일 환자들의 욕창을 사정하였고 사정한 5일째 측정자 간 일치도는 100.0%였다.
6. 자료 분석 방법
수집된 자료는 SPSS WIN (Version 21.0) 프로그램을 이용하여 분석하였으며, 통계적 유의성은 양측검정 .05를 기준으로 판단하였고, 구체적인 제시방법은 다음과 같다.
1) 대상자의 일반적 특성과 임상관련 특성은 기술통계분석을 이용하여 제시하였다
2) 중환자실 MDRPU 발생군과 미발생군의 일반적 및 임상관련 특성, 의료기기 관련 특성에 대한 차이는 Independent t-test, χ2-test, Fisher's exact test로 확인하였다.
3) 중환자실 환자의 MDRPU 위험요인 단변량 분석에서 유의한 변수를 투입하여 다변량 로지스틱 회귀분석(logistic regression)을 실시하였다. 회귀모형의 적합성은 Hosmer & Lemeshow 검정을 이용하여 확인하였다.
연구 결과
1. 대상자의 일반적 특성과 임상관련 특성
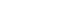
대상자 중 남자가 143명(56.5%)이었으며, 평균 연령은 63.6세였다. 입실경로는 응급실을 통한 입원이 131명(51.8%)이었고, 진단범주는 신경계 질환이 75명(29.6%)으로 가장 많았고 수술하지 않고 입실한 환자가 134명(53.0%)이었다. 입실시 의식수준은 기면상태가 83명(32.8%)으로 가장 많았고 중환자실 입실 전 병원 체류기간은 평균 6.64일이었고, 중환자실 체류기간은 평균 14.44일이었다. 승압제 사용 환자가 161명(63.6%)이었고 사용기간은 평균 7.14일이었다. 진정제 사용 환자는 146명(57.7%)이었고 사용기간은 평균 11.17일이었다. 중증도를 나타내는 지표인 APACHE II 점수는 평균 18.34점이었고, 부종이 없는 환자가 191명(75.5%)이었다. 체질량지수(BMI)는 평균 22.90 kg/m2, 혈액검사 중 혈청알부민은 평균 3.23 g/dL, 단백질은 평균 5.74 g/dL, 헤마토크릿은 평균 31.72%, 헤모글로빈은 평균 10.89 g/dL이었다. 중환자실 입실시 Braden scale은 평균 12.48점이었고, 퇴실시는 평균 14.14점이었다(Table 1).
Table 1
Comparison of Characteristics between Incidence and Non-Incidence groups of MDRPU (N=253)
2. MDRPU 발생 및 특성
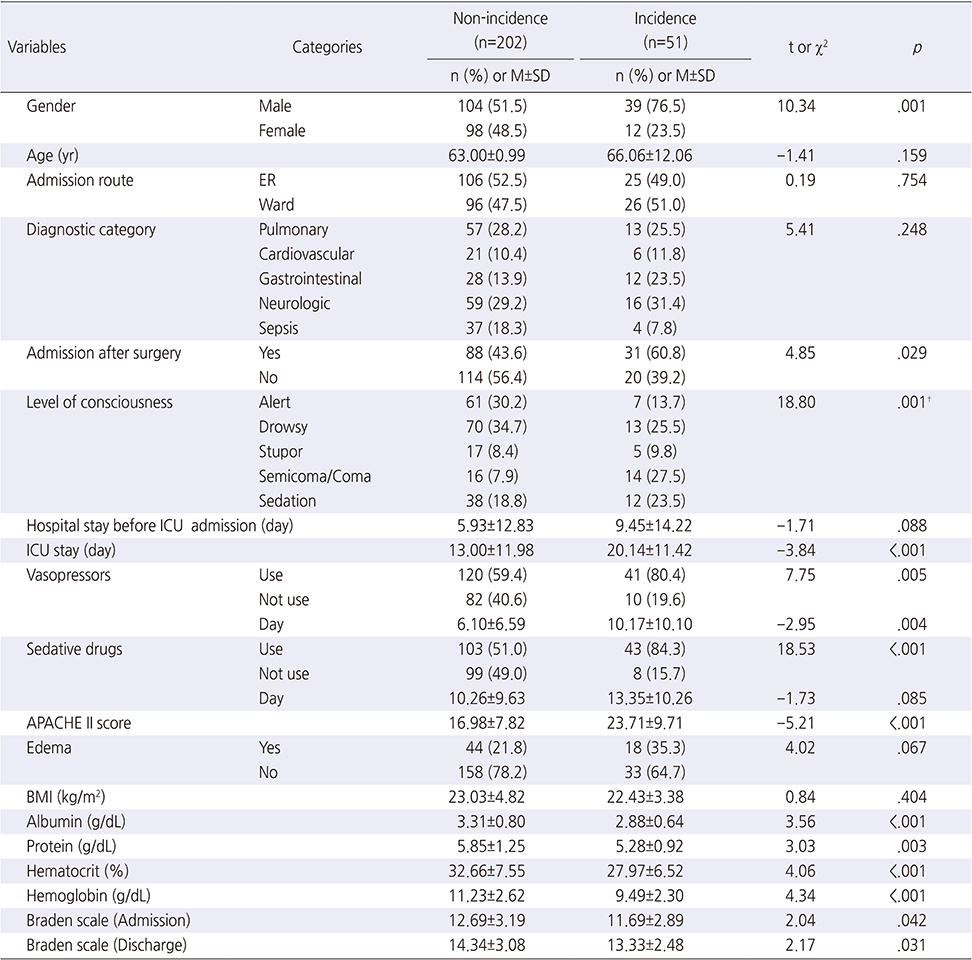
MDRPU가 발생한 대상자 51명 중 28명(54.9%)이 2단계 욕창이었고, 심부조직손상 11명(21.6%), 1단계 8명(15.7%), 3단계와 미분류 욕창이 각각 2명(3.9%)이었다. M DRPU 부 위별 발생률은 입 41.2%, 다리 17.7%, 코 15.7%, 귀 13.7%, 손가락 7.8%, 목 뒤 3.9% 순이었다.
부위별 발생단계를 살펴보았을 때, 입은 2단계가 80.9%로 가장 많았고, 그 다음이 1단계 9.5%였다. 코는 2단계와 심부조직손상 단계가 각각 37.5%로 가장 많았다. 귀는 심부조직손상 단계가 57.1%로 가장 많았고, 손가락은 1단계가 75.0%, 다리는 2단계가 55.6%, 목 뒤는 2단계가 100.0%였다(Table 2).
Table 2
Pressure Ulcer Stages Incidence Site of MDRPU† (N=51)
3. MDRPU 발생군과 미발생군의 일반적 및 임상관련 특성의 차이
MDRPU 발생군은 미발생군보다 남성이 많았으며(p=.001), 수술 후 입실한 경우가 많았고(p=.029), 의식수준이 혼수나 진정상태인 경우가 많았으며(p=.001), 중환자실에 체류한 시간이 더 길었고(p<.001), 승압제를 사용한 경우가 많고(p=.005) 사용기간이 길었으며 (p=.004), 진정제를 사 용한 경 우가 더 많 았다(p<.001). 또한 MDRPU 발생군은 미발생군보다 APACHE II 점수가 높았고 (p<.001), 영양관련 지표인 혈청 알부민(p<.001), 단백질(p=.003), 헤마토크릿(p<.001) 및 헤모글로빈(p<.001)의 수준이 낮았으며, 입실시 Braden scale (p=.042)과 퇴실시 Braden scale (p=.031) 점수가 더 낮았다(Table 1).
4. MDRPU 발생군과 미발생군의 의료기기관련 특성의 차이
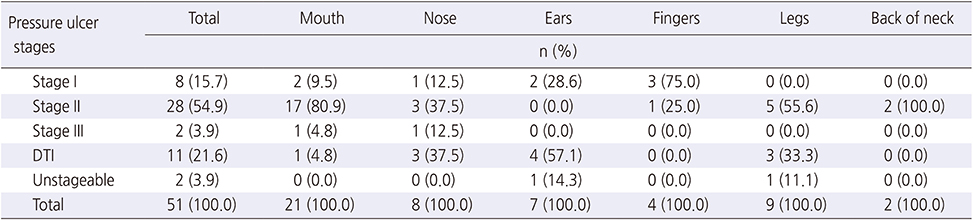
MDRPU 발생군은 미발생군보다 기관내관을 보유한 사람의 비율이 높았으며(p<.001), 사용기간이 길었다(p<.001). 또한 기관절개관을 보유한 사람이 많았고(p=.002), 동맥관을 보유한 사람이 많았으며(p=.012) 보유기간이 더 길었다(p<.001). 중심정맥관을 보유한 사람도 MDRPU 발생군이 미발생군보다 많았으며(p=.001), 그 보유기간도 더 길었다(p=.012). MDRPU 발생군은 미발생군보다 유치도뇨관을 보유한 기간이 길었으며(p=.002), 비강 캐뉼라를 보유한 사람은 적었으나(p=.002), 사용한 기간은 더 길었다(p=.016). MDRPU 발생군이 산소포화도 측정기를 사용한 기간은 더 길었으며(p<.001), 항혈전 압박기를 보유한 사람이 많았고(p=.001), 보유기간이 더 길었다(p=.013). MDRPU 발생군은 미발생군보다 비위관(p=.014)과 억제대(p<.001)를 보유한 사람의 비율이 높았다(Table 3).
Table 3
Medical Device Related Characteristics between Incidence and Non-Incidence Group of MDRPU (N=253)
5. 의료기기 관련 욕창 위험요인
MDRPU의 위험요인을 파악하기 위해 단변량 분석에서 유의한 차이가 있었던 대상자의 특성(성별, 수술 후 입실 여부, 의식수준, 중환자실 체류기간, 승압제, 진정제, APACHE II 점수, 알부민, 단백질, 헤마토크릿, 헤모글로빈, 입실과 퇴실시 Braden scale)과 10개 의료기기를 독립변수로 투입하였는데, 이 중 이분형이나 명목변수는 범주형 변수로 변환하였다. 종속변수는 MDRPU 발생군과 미발생군으로 하여 이분형 로지스틱 회귀분석을 실시한 결과 본 회귀모형은 통계적으로 유의하였고(χ2=77.15, p<.001), 설명력은 Nagelkerke 결정 계수에 의해 47.0%로 나타났다. 분류 정확도는 79.8%, 모형의 적합성은 Hosmer와 Lemeshow 검정 결과(χ2=3.26, p=.917) 본 연구에서 제시된 모형은 자료에 잘 부합되는 것으로 나타났다.
MDRPU 위험요인으로는 기관내관(endotracheal tube)의 사용, 수술 후 입실한 경우, 의식수준 중 반혼수/혼수 및 진정상태(sedation)로 나타났다. MDRPU 발생위험은 기관내관을 한 환자가 하지 않은 환자에 비해 5.79배 높았으며(95% CI: 1.66~20.20, p=.006), 수술 후 입실한 환자는 수술하지 않고 입실한 환자보다 2.95배 높았다(95% CI: 1.11~7.77, p=.029). 의식수준이 반혼수/혼수 환자는 명료, 기면 및 혼미한 환자보다 MDRPU 발생위험이 5.79배 높았고(95% CI: 1.04~32.05, p=.045), 진정상태일 때는 5.54배 높았다(95% CI: 1.39~22.19, p=.016) (Table 4).
Table 4
Risk Factors for MDRPU in ICU (N=253)
논 의
본 연구는 중환자실에 24시간 이상 체류한 성인 환자를 대상으로 MDRPU 발생에 영향을 미치는 위험요인을 알아보기 위해 수행되었다.
대상자 253명 중 MDRPU가 발생한 환자는 51명(19.8%)으로 국외의 MDRPU 발생률 8.3~9.7% [3]와 소아중환자실 환자를 대상으로한 연구[20]의 13.0%보다 높았다. 국내에는 MDRPU 발생에 대한 전향적인 연구가 거의 없었고, 국외 연구는 중환자실로 국한하지 않고 대부분 병원 전체 환자를 대상으로 했기 때문에 본 연구결과와 비교하기 어려웠다. 중환자실의 MDRPU 발생률을 직접 보고한 연구는 드물었지만 Hanonu와 Karadag의 연구[10]에서는 중환자실 환자의 15%에서 욕창이 발생하였고, 그 중 40%가 MDRPU였다고 하였고, 소 아중환자를 대 상으로 한 연 구[24]에서는 욕 창발생률이 3~27%로 다양하였으며 그 중 50% 이상이 의료기기와 관련된다고 하여 MDRPU 발생률이 높음을 알 수 있었다.
본 연구에서 발생한 MDRPU에서는 2단계 욕창이 54.9%로 가장 많았고, 다음으로 심부조직손상 21.6%, 1단계 15.7%였다. 국외의 선행연구[10, 19]에서도 2단계 욕창이 42.6~47.6%로 가장 많았다고 하여 본 연구와 유사하였다. 그러나 소아중환자를 대상으로 한 연구에서는 1단계가 61.5~84.0%로 MDRPU가 2단계를 초과하는 경우는 드물다고 하여 본 연구와 달랐다[15, 20]. 본 연구 대상자의 평균연령은 63.6세로 노인 환자가 많았고, 노화가 진행되면 표피와 진피가 얇아지고 피하지방이 줄어들면서[22] MDRPU가 쉽게 발생하고, 2단계 이상의 높은 단계가 많은 것으로 생각된다. 그러므로 MDRPU를 사정할 때는 연령별 피부 특성까지 고려하는 것이 필요하다.
본 연구의 결과, MDRPU가 발생한 부위는 입이 41.2%로 가장 많았고, 다리 17.7%, 코 15.7%, 귀 13.7%, 손가락 7.8%, 목 뒤 3.9% 순이었다. Hanonu와 K aradag의 연구[10]에서도 M DRPU 환자의 45.0%가 기관내관을 가지고 있었고 기관내관 고정 장치로 인한 욕창 발생이 가장 많았다. 병원 전체 환자를 대상으로 한 연구[19]에서는 다리가 21.6%로 가장 많이 발생한 부위였다. 이는 수술 후 환자에게 항혈전 스타킹이나 압박기기 적용이 많아지면서 스타킹이나 기기의 부적절한 고정이나 압박으로 인해 발생하는 것으로 추정된다. 본 연구에서도 대상자 중 67.6%가 항혈전 압박기기나 스타킹을 착용하고 있었고, 발견 시 5 5.6%가 욕창 2단계였다. 다리부위의 MDRPU를 예방하거나 관리하기 위해서는 자주 환자 다리에 있는 기기를 제거하거나 스타킹을 벗겨 압력을 없애거나 분산시켜야하는 반면 심부정맥 혈전을 예방하기 위해서는 일정시간 이상 기기나 스타킹을 착용해야 혈전예방 효과가 있기 때문에[19] 욕창 예방이나 조기 발견에 어려움이 있는 것으로 보인다. 그러므로 심부혈전과 MDRPU를 함께 예방하기 위해서는 압박기기를 얼마동안 부착하고 얼마나 자주 제거해야 하는지에 대한 연구가 필요하다고 생각된다.
대상자의 MDRPU를 부위별로 살펴보았을 때, 입, 코, 다리, 목 뒤는 2단계 욕창이 가장 많았으나, 귀는 심부조직손상 단계가 57.1%로 가장 많았다. 산소포화도 측정기는 대부분 손가락에 부착하지만 승압제 사용, 저혈압, 저산소증, 저체온일 때는 손가락 등의 말단부위에서 잘 측정되지 않는 경우가 많아 귀에 측정기기를 부착하기도 하는데, 귀는 조직이 얇고 측위 등의 자세변경으로 인해 자주 눌려지기 때문에 압박으로 인한 손상에 취약하지만 일반적인 욕창 호발부위가 아니기 때문에 발견이 늦어지는 경우가 많고 발견시 높은 단계의 욕창이 발생할 가능성이 높기 때문에 더 세심한 주의가 필요하다[16, 25].
MDRPU 발생군은 미발생군보다 남자, 수술 후 입실한 경우, 입실시 의식수준이 반혼수/혼수, 승압제 및 진정제를 사용한 경우가 많았다. 또한 MDRPU 발생군은 미발생군보다 중환자실 체류기간, 승압제 사용기간이 더 길었고, 중증도를 나타내는 APACHE II 점수도 더 높았다. 여러 연구[3, 4, 6, 8, 12]에서 진정제 사용 또는 의식수준의 저하, 부종, 승압제 사용, 입원기간 등이 MDRPU의 위험요인이라고 하여 본 연구결과와 유사하였다. 본 연구에서는 남자와 수술을 한 경우 MDRPU가 더 많이 발생하였는데, MDRPU는 지방조직이 적은 부위에서 잘 발생하며 이러한 부위에 발생한 상처는 급격히 진행되기 때문에[26], 여자보다 상대적으로 지방분포가 적은 남자에게 많이 발생하는 것으로 추정된다. 수술 후 입실한 경우 MDRPU가 더 많았던 이유는 수술 중의 일반적인 욕창 위험요인들이 MDRPU 위험요인과 서로 관련되었기 때문으로 추정된다[2, 22]. 혈청 알부민이 낮고[14], 저혈량 및 혈관이 수축된 경우 사지로 가는 순환이 감소되어 욕창발생이 증가하는데[15, 27] 본 연구에서도 단백질, 혈청알부민, 헤마토크릿 및 헤모글로빈 모두 M DRPU 발생군에서 낮았다. Hanonu와 Karadag의 연구[10]에서 Braden scale 고위험군인 경우 MDRPU 발생위험이 1.8배 증가한다고 하였는데, 본 연구에서도 MDRPU 발생군의 Braden scale 점수는 중환자실 입실시와 퇴실시 모두 낮았다.
본 연구의 결과, 기관내관, 동맥관, 중심정맥관, 유치도뇨관, 비강캐뉼라, 산소포화도 측 정기 및 항 혈전 압 박기기의 유지기간은 MDRPU 발생군이 미발생군보다 길었다. 이는 환자의 질환이 심각할수록 더 많은 침습적 및 비침습적 의료기기가 적용되고 특히 비강캐뉼라나 인공호흡기 적용으로 인해 얼굴에 욕창발생 위험이 더 높아지기 때문으로[28] 판단된다. 환자의 상태가 위중할수록 혈역학적 모니터링과 치료를 위해 많은 의료기기들이 적용되고 이로 인한 MDRPU의 위험이 증가하므로, 환자의 전신 상태를 고려하여 의료기기 적용부위를 관찰하고 위치를 자주 바꿔주는 예방적 간호를 수행하는 것이 중요하다. 또한 의료기기를 적용할 때는 알맞은 크기 선택, 압력완화를 위한 예방적 드레싱 적용, 의료기기 회사에서 제공하는 제품의 올바른 사용방법 등을 숙지하여 의료기기를 적용하는 것도 의료기기 관련 욕창 예방에 도움을 준다[18, 19]
본 연구의 결과 MDRPU는 기관내관(endotracheal tube)을 사용한 경우 5.79배, 수술 후 입실한 경우 2.95배, 의식수준이 반혼수/혼수일 때 5.79배, 진정상태(sedation)일 때 5.54배 발생위험이 더 높았다. Eleni 등[11]의 연구에서는 MDRPU 발생의 가장 위험요인으로 20일 이상 인공호흡기를 적용할 경우라고 하였는데, 인공호흡기는 기관내관을 통해 적용하므로 본 연구의 결과와 맥락을 같이 하였다. 본 연구에서는 의식수준이 반혼수/혼수 및 진정상태일 때 MDRPU 발생 위험이 높았다. 이는 중증도가 높은 중환자실 환자는 인공호흡기 치료와 더불어 진정제와 근이완제를 많이 사용하므로 이로 인해 감각인지나 의식수준이 저하되면 MDRPU 발생 위험이 높아진다고 한 선행연구[3, 7]와 유사하였다.
그러나 본 연구에서는 수술 후 입실한 경우가 MDRPU 위험요인으로 포함되어 선행 연구들[3, 4, 6, 8, 11, 12]과 달랐다. 선행연구에서는 수술에서 기인한 욕창의 발생률을 4~45%로 다양하게 보고하였으며, 수술 중 욕창의 발생 위험을 높이는 요인으로 수술시간 및 부동시간, 저혈압, 저체온, 수술 시 자세, 마취제 및 혈역학적 약물 사용, 순환상태 및 출혈 등을 제시하였다[2, 22]. 본 연구에서 수술 후 중환자실로 입실한 대상자는 대부분 수술시간이 길거나 수술 중 혈역학적 상태가 불안정하거나 출혈 등이 발생하여 중환자실에서 집중관찰이나 치료가 필요하였다. 이와 같이 수술로 인한 욕창발생 위험요인을 대부분 가지고 있었기 때문에 MDRPU 발생위험이 높은 것으로 추정된다. 그러나 수술시간, 출혈량, 순환상태 및 혈역학적 약물 사용 등 수술 중 욕창발생의 위험을 높이는 요인에 대하여 구체적으로 조사하지 않았기 때문에 추후 수술 환자를 대상으로 수술실 관련 MDRPU 위험요인을 조사하는 연구가 필요하다.
본 연구에서 밝혀진 MDRPU 위험요인을 고려할 때 수술 후 진정 또는 의식수준이 저하된 상태에서 기관내관을 통해 인공호흡기 치료를 받는 중환자인 경우는 MDRPU의 위험요인을 모두 가지고 있으므로 이런 환자를 간호할 때 MDRPU 발생률이 매우 높음을 인지하고 예방 및 대처하는 자세가 필요하다.
본 연구결과를 종합해 보면 MDRPU가 중환자실 환자의 19.8%에서 발생하였으며, 기존의 압력에 의한 일반적인 욕창과 호발부위, 패턴 및 위험요인이 다른 것이 확인되었다. 그러므로 욕창예방을 위한 피부사정 시 MDRPU 고위험 환자는 의료기기 적용부위의 피부도 함께 살펴보아야 할 것이다. 또한 MDRPU 호발부위는 미리 예방적 드레싱을 적용하거나 의료기기 위치를 자주 관찰하고 위치를 바꿔주어 압력을 분산시키고 마찰을 최소화시키는 중재가 필요하다. 본 연구의 결과는 추후 MDRPU 예방 교육과 중재를 개발하는 연구에 도움을 줄 것으로 기대한다. 그러나 본 연구에서는 MDRPU의 직접적인 요인인 부적절한 고정 장치의 사용이나 고정 테이프 종류 및 고정 강도 등에 대하여 평가를 하지 못하였기 때문에 이로 인한 욕창 발생과의 관련성은 찾아내지 못하였다.
결 론
본 연구는 중환자실에서 발생한 MDRPU의 특성과 위험요인을 파악하여 MDRPU를 예방하고 중재하기 위한 근거를 마련하고자 하였다. 본 연구를 통해 기관내관의 사용, 수술 후 입실한 경우, 반혼수/혼수 및 진정상태가 MDRPU의 위험요인임을 확인하였으므로 중환자실 간호사들이 MDRPU의 위험요인을 인지하고 위험도가 높은 환자의 욕창 예방간호를 할 때 도움을 줄 것으로 기대한다.
본 연구의 결과를 토대로 다음의 추후 연구를 제언한다. 첫째, 본 연구는 중환자실 환자만을 대상으로 하였기 때문에 의료기기를 가지고 병동으로 전동하는 환자를 지속적으로 조사하지 못하였다. 그러므로 의료기기를 제거하는 시점까지의 연속 연구가 필요하다. 둘째, 수술 중 발생하는 MDRPU 위험요인을 확인하는 조사가 필요하다. 셋째, MDRPU의 직접적인 원인인 고정장치에 대한 평가가 필요하다. 마지막으로 MDRPU를 예방할 수 있는 중재연구를 제안한다.
CONFLICTS OF INTEREST:The authors declared no conflict of interest.
References
-
National Pressure Ulcer Advisory Panel, European Ulcer Advisory Panel (NPUAP & EPUAP). NPUAP & EPUAP. Prevention and Treatment of Pressure Ulcer: Clinical Practice Guideline. Washington, DC: NPUAP & EPUAP; 2012.
-
-
National Pressure Ulcer Advisory Panel (NPUAP). National Pressure Ulcer Advisory Panel (NPUAP) announces a change in terminology from pressure ulcer to pressure injury and updates the stages of pressure injury [Internet]. Washington, DC: NPUAP; c2016 [cited 2016 Apr 13].Available from: http://www.npuap.org/national-
pressure- ulcer- advisory- panel- npuap- announces- a- change- in- terminology- from- pressure- ulcer- to- pressure- injury- and- updates- the- stages- of- pressure- injury.
-
-
He M, Tang A, Ge X, Zheng J. Pressure ulcers in the intensive care unit: An analysis of skin barrier risk factors. Advances in Skin & Wound Care 2016;29(11):493–498. [doi: 10.1097/01.ASW.0000494779.66288.c9]
-
-
Gomes FS, Bastos MA, Matozinhos FP, Temponi HR, Velásquez-Meléndez G. [Factors associated to pressure ulcers in patients at adult intensive care units]. Revista da Escola de Enfermagem da USP 2010;44(4):1070–1076.Portuguese.
-
-
Hanonu S, Karadag A. A prospective, descriptive study to determine the rate and characteristics of and risk factors for the development of medical device-related pressure ulcers in intensive care units. Ostomy Wound Management 2016;62(2):12–22.
-
-
Eleni A, Athanasios T, Konstantinos T, Efstathia K, Ioannis L, Andreas K. Pressure ulcer incidence and risk factors in ventilated intensive care patients. Health Science Journal 2014;8(3):333–342.
-
-
Kwak HR, Kang J. Pressure ulcer prevalence and risk factors at the time of intensive care unit admission. Korean Journal of Adult Nursing 2015;27(3):347–357. [doi: 10.7475/kjan.2015.27.3.347]
-
-
Lee HN, Park JS. Nutrition-related factors predicted pressure ulcers in intensive care unit patients. Journal of Korean Academy of Fundamentals of Nursing 2014;21(4):413–422. [doi: 10.7739/jkafn.2014.21.4.413]
-
-
Dixon M, Ratliff C. Pediatric pressure ulcer prevalence-one hospital’s experience. Ostomy Wound Management 2005;51(6):44–50.
-
-
Schlüer AB, Cignacco E, Müller M, Halfens RJ. The prevalence of pressure ulcers in four paediatric institutions. Journal of Clinical Nursing 2009;18(23):3244–3252. [doi: 10.1111/j.1365-2702.2009.02951.x]
-
-
Jun SS, Kim HJ, Jang YJ. Pressure ulcers caused by equipment and supplies in intensive care unit. Journal of Korean Academic Society of Home Care Nursing 2017;24(3):255–263.
-
-
Kayser SA, VanGilder CA, Ayello EA, Lachenbruch C. Prevalence and analysis of medical device-related pressure injuries: Results from the international pressure ulcer prevalence survey. Advances in Skin & Wound Care 2018;31(6):276–285. [doi: 10.1097/01.ASW.0000532475.11971.aa]
-
-
Lee YJ, Kim JY. Korea Association of Wound Ostomy Continence Nurses. Medical device related hospital related pressure ulcer in Korea. Journal of Korean Wound Management Society 2015;11(2):87–91.
-
-
Kim HK. In: Respiratory medical device-related pressure ulcers (MDRPU) in pediatric intensive care unit [master's thesis]. Busan: Pusan National University; 2017. pp. 1-60.
-
-
Jeong IS, Kim SM, Jeong JS, Hong EY, Im EY, Seo HJ, et al. Prevention and management of pressure ulcer. In: Kwag WH, editor. Evidence-Based Nursing Practice Guideline. Seoul: Hospital Nurses Association; 2013. pp. 1-127.
-
-
Bergstrom N, Demuth PJ, Braden BJ. A clinical trial of the Braden scale for predicting pressure sore risk. The Nursing Clinics of North America 1987;22(2):417–428.
-
 KSNS
KSNS
 E-SUBMISSION
E-SUBMISSION

 Cite
Cite